診療方針
血液内科は白血病・悪性リンパ腫・多発性骨髄腫などの血液悪性腫瘍、再生不良性貧血などの骨髄不全、免疫性血小板減少性紫斑病・溶血性貧血などの免疫学的疾患、先天性・後天性凝固異常まですべての血液疾患を診療しています。
科は8名の血液内科医がチームで診療に携わっており、6名が血液専門医、3名が移植認定医、2名が輸血認定医、1名ががん薬物療法専門医の資格をそれぞれ有し、充実した体制を整え、新しい治療法を積極的に取り入れ、先進的でありかつ個々の患者さんにとってより良い診療を提供します。
当院は日本血液学会研修施設であり、完全無菌室8床(今年度秋に16床に増床予定)を備え、造血器悪性疾患を中心に血液疾患全般にわたり迅速な対応が可能です。また、種々の合併症を有した症例に対しても院内各科と十分連携をとり対応いたします。看護部門・薬剤部・検査部・リハビリテーション部門・栄養部門・緩和チームなど院内各専門スタッフとも密に協力し、チームで診療に当たります。さらに心理的ケアにも留意しつつ、患者さんの人生観、ライフスタイルに合わせ、十分なインフォームドコンセントのもと患者さんとともに治療法を選択します。なお、入院はできる限り短期間とし、外来での化学治療を積極的に施行しています。
当科は非血縁者間骨髄移植・末梢血幹細胞移植・採取認定診療科、さい帯血バンク登録医療機関であり、診療の一つの柱として造血幹細胞移植に積極的に取り組んでいます。悪性リンパ腫や多発性骨髄腫に対する自家末梢血幹細胞移植、急性白血病、骨髄異形成症候群などの造血器腫瘍や再生不良性貧血に対する同種造血幹細胞移植(血縁骨髄・末梢血、非血縁骨髄・末梢血およびさい帯血移植)を実施しています。近年はHLA半合致移植(ハプロ移植)も積極的に導入し良好な成績を得ています。また骨髄バンクドナーの骨髄採取を多く実施し、本邦の造血幹細胞移植の推進にも貢献しています。
当科の診療のもうひとつの大きな柱は血液疾患治療における新しいエビデンス(証拠)の構築への参画・参加です。当科は学会などが推奨するガイドラインに則った医療を実践していますが、さらに多施設共同臨床研究に積極的に参画・参加することにより、本邦において現時点で実施できる新しい、最大限の医療を提供できるように心がけています。これらの臨床研究の結果は今後の医療に必ず役立つものとなると信じています。また、新薬の治験にも積極的に取り組んでいます。現状ではもはや治療法がない患者さんにも新たな治療を受けていただく機会を提供できることを目指し、現在も複数の疾患に対する新薬治験が進行中です。さらに、新しい検査法の治験にも取り組んできました。これらの治験を通じて画期的な未来の血液疾患治療の確立に貢献することを目指しています。
一方で治癒不可能な患者さんや高齢の患者さんに対して、患者さんやご家族の言葉に耳を傾け、個々の異なる価値観を尊重し、QOLを損なわない医療を提供することも決して忘れないよう心がけています。
病棟でのカンファレンス

多職種が参加しての移植カンファレンス

移植病室


症例数・治療実績
過去8年間の主要疾患の新規症例数と造血幹細胞移植件数
| 年度 | 2016年 | 2017年 | 2018年 | 2019年 | 2020年 | 2021年 | 2022年 | 2023年 |
| 急性骨髄性白血病 | 10 | 16 | 13 | 18 | 19 | 14 | 15 | 24 |
| 急性リンパ性白血病 | 4 | 6 | 6 | 3 | 2 | 4 | 2 | 2 |
| 慢性骨髄性白血病 | 6 | 8 | 4 | 5 | 4 | 4 | 2 | 3 |
| 慢性リンパ性白血病 | 2 | 2 | 3 | 1 | 0 | 1 | 0 | 1 |
| 慢性骨髄増殖性疾患 | 15 | 17 | 4 | 8 | 12 | 6 | 8 | 7 |
| ホジキンリンパ腫 | 3 | 4 | 3 | 5 | 5 | 1 | 2 | 5 |
| 非ホジキンリンパ腫 | 61 | 63 | 58 | 66 | 52 | 65 | 67 | 65 |
| 骨髄異形成症候群 | 12 | 21 | 13 | 30 | 28 | 18 | 23 | 20 |
| 形質細胞腫瘍 | 19 | 18 | 15 | 16 | 11 | 13 | 25 | 23 |
| 自家造血幹細胞移植 | 11 | 6 | 5 | 3 | 3 | 4 | 7 | 3 |
| 同種造血幹細胞移植 | 11 | 14 | 14 | 10 | 12 | 8 | 9 | 7 |
代表的な疾患とその治療方針
本記事は、医師の方を対象とし、疾患や当科についての理解を深めていただけるよう作成しているものであり、一般の方を対象とする宣伝広告等を目的としたものではありません。
1.急性骨髄性白血病
シタラビン(キロサイド)+イダルビシン(イダマイシン)もしくはダウノルビシン(ダウノマイシン)にて寛解導入を実施し、寛解を獲得後3~4コースの地固め療法を行います。さらに遺伝子異常を詳細に検討し、高リスク症例には第1寛解期に造血幹細胞移植を考慮するとともに、再発時には分子標的薬を積極的に使用します。また、強力な化学療法の適応にならない高齢の患者さんには2021年に承認されたBCL2阻害薬ベネトクラクス(ベネクレクスタ)と脱メチル化剤アザシチジン(ビダーザ)を併用した化学療法を施行します。急性前骨髄球性白血病にはレチノイン酸(ATRA:ベサノイド)+亜ヒ酸±化学療法にて治療を行います。
2.急性リンパ性白血病
JSCT(日本細胞移植研究会:Japan Study Group for Cell Therapy and Transplantation)の臨床研究に登録しそのプロトコールに沿って寛解導入療法、地固め療法、維持療法を行います。このプロトコールでは治療経過中に微小残存病変(MRD)の測定を実施し、必要と判断される場合は同種造血幹細胞移植を実施します。高齢の患者さんには、全身状態やリスクに応じた治療法を選択します。
3.骨髄異形成症候群
低リスクの患者さんには、エリスロポエチン濃度、トロンボポエチン濃度や発作性夜間血色素尿症(PNH)血球の有無などを検索し、病態を十分解析したうえで、エリスロポエチン製剤の投与や免疫抑制療法を検討します。高リスクの患者さんには脱メチル化剤であるアザシチジン(ビダーザ)による化学療法またはシタラビン(キロサイド)+アクラルビシン(アクラシノン)+G-CSF併用療法(CAG療法)による寛解導入療法を行います。さらに、BCL2阻害薬ベネトクラクス(ベネクレクスタ)と脱メチル化剤アザシチジン(ビダーザ)を併用した化学療法を施行する場合もあります。高リスクで65~70歳以下の患者さんには同種造血幹細胞移植を考慮します。
4.慢性骨髄性白血病
慢性期の患者さんは第二世代チロシンキナーゼ阻害薬であるダサチニブ(スプリセル)、ニロチニブ(タシグナ)あるいはボスチニブ(ボシュリフ)にて治療を行います。有害事象などで継続できない場合や治療抵抗性を示す場合は薬剤に変更するか、第三世代チロシンキナーゼ阻害薬であるポナチニブ(アイクルシグ)あるいはABLミリストイルポケット結合型阻害剤アシミニブ(セムブリックス)の投与を検討します。深い分子生物学的寛解(原因遺伝子異常であるBcr-Abl遺伝子がPCR法で4.5log未満(0.0032未満)に低下する)が2年以上にわたり持続する場合はチロシンキナーゼ阻害薬の中止を検討します。移行期、急性転化の患者さんには化学療法後に同種造血幹細胞移植を考慮します。なお、高齢の患者さんには第二世代チロシンキナーゼ阻害薬を少量より開始するなど安全性をより重視した治療を患者さんと十分相談したうえで選択することがあります。
5.非ホジキンリンパ腫
びまん性大細胞型B細胞リンパ腫にはポラツズマブ・ベドチン(ポライビー)+リツキシマブ(リツキサン)併用CHP(シクロホスファミド+アドリアシン+プレドニゾロン)療法を6コース実施します。この治療法は、これまで長年実施されてきたリツキシマブ(リツキサン)併用CHOP療法に比較して、中高リスクの患者さんの無増悪生存率の向上が得られることが最近報告された治療法です。再発例ではポラツズマブ・ベドチン+リツキシマブ+ベンダムスチン(トリアキシン)併用療法、リツキシマブ併用ICE療法、リツキシマブ併用CHASE療法などの救援療法を実施した上で化学療法に効果があった65~70歳以下の患者さんには自家末梢血幹細胞移植併用大量化学療法を実施します。また、CAR-T療法という細胞免疫療法を大学病院に依頼することもあります。さらに最近、二重特異性抗体(エプコリタマブ(エプキンリ)が導入され、2レジメン以上の前治療歴があって、かつCAR-T療法の適応にならない患者さんに使用されます。
濾胞性リンパ腫にはオビヌツズマブ(ガザイバ)+ベンダムスチン(トリアキシン)療法もしくはオビヌツズマブ(ガザイバ)併用CHOP療法を4~6コース行い、2年間の維持療法を実施します。濾胞性リンパ腫は再発を繰り返すことが多い疾患ですが、再発時には寛解維持期間の長さによって前回と同様の治療を実施するか治療法を変更するか検討します。近年再発例に有効な種々の治療法(リツキシマブ+レナリドミド併用療法、タゼメトスタット(タズベリク)など)が報告されています。また組織型が変化(形質転換と言います)していないかを調べるためにリンパ節の再生検を実施させていただくこともあります。
縦隔大細胞型B細胞リンパ腫などの特殊な病型に対してはDose-adjusted EPOCH療法などの有効性が高いとされている治療法を選択します。また、CD5陽性B細胞リンパ腫や精巣原発、乳腺原発など中枢神経への再発のリスクが高いとされている病型に関しては髄液中への予防的な抗がん剤の投与やメソトレキサート(MTX)大量療法を組み込んだ治療法を検討しています。
T細胞リンパ腫にはCHOP療法後に自家末梢血幹細胞移植併用大量化学療法の実施を検討します。またロミデプシン(イストダックス)、プララトレキサート(ジフォルタ)、フォロデシン(ムンデシン)、モガムリズマブ(ポテリジオ)、ブレンツキシマブ・ベドチン(アドセトリス)、ツシジノスタット(ハイヤスタ)などの新規薬剤も積極的に使用します。さらに難治症例には同種造血幹細胞移植も考慮します。
6.ホジキンリンパ腫
進行期ホジキンリンパ腫に対しては、ABVD療法もしくはブレンツキシマブ・ベドチン(アドセトリス)+AVD療法にて治療を行います。再発・難治例には抗PD-1抗体(ニボルマブ(オブジーボ)、ペムブロリズマブ(キトルーダ))の投与や造血幹細胞移植を検討します。
7.多発性骨髄腫
5~70歳未満の患者さんにはボルテゾミブ(ベルケイド)+レナリドミド(レブラミド)+デカドロン(VRD)療法にて寛解導入を図り、その後自家末梢血幹細胞移植併用大量化学療法を行い、さらに地固め療法および維持療法を施行し、できるだけ長期の寛解維持を目指します。70歳以上の患者さんにはタラツムマブ(ダラキューロ)+レナリドミド(レブラミド)+デカドロン(DRd)療法、ボルテゾミブ(ベルケイド)+デカドロン(Bd)療法、減量したVRD療法またはレナリドミド(レブラミド)+デカドロン(Rd)療法などの治療を開始し、維持療法を行います。また治療抵抗例にはカルフィルゾミブ(カイプロリス)+デカドロン(Kd)療法、カルフィルゾミブ(カイプロリス)+レナリドミド+デカドロン(KRd)療法、ポマリドマイド(ポマリスト)+デカドロン(Pom-DEX)療法またはタラツムマブ(ダラキューロ)、イサツキシマブ(サークリサ)やエロツズマブ(エムプリシティ)などの抗体医薬併用療法などで救援治療を行います。さらに最近導入されたCAR-T療法や二重特異性抗体の使用を検討します。
8.再生不良性貧血
重症に分類される患者さんで40歳未満の方には同種造血幹細胞移植を、それ以上の年齢の患者には免疫抑制剤(シクロスポリン)+抗胸腺細胞免疫グロブリン(ATG:アトガム)+トロンボポエチン受容体作動薬による治療を第一選択の治療として実施します。軽症に分類される患者さんや高齢の患者さんには、免疫抑制剤(必要によってトロンボポエチン受容体作動薬を併用)で治療を実施します。なお、微小発作性夜間血色素尿症(PNH)血球の測定、トロンボポエチン濃度測定、HLA検査などの精密検査を行い、効果発現の予測を行います。
9.ITP(特発性血小板減少性紫斑病)
プレドニゾロンの投与、ピロリ菌の除菌などを症例に則して組み合わせて治療します。また初期からリツキシマブ(リツキサン)やトロンボポエチン受容体作動薬(レボレードもしくはロミプレート)の投与も検討します。治療抵抗性例には脾臓チロシンキナーゼ阻害薬(ホスタマチニブ(タバリス))や抗FcRn抗体フラグメント製剤(エフガルチギモド(ウィフガード))などの新規薬剤の使用を考慮します。近年はこれらの新規薬剤を使用し、できる限りプレドニゾロンの使用期間を短くすることが推奨されています。
最近の話題
造血器悪性腫瘍の治療は急速に進歩しています。最近のトピックスと当科の取り組みを述べます。
1.移植適応の拡大
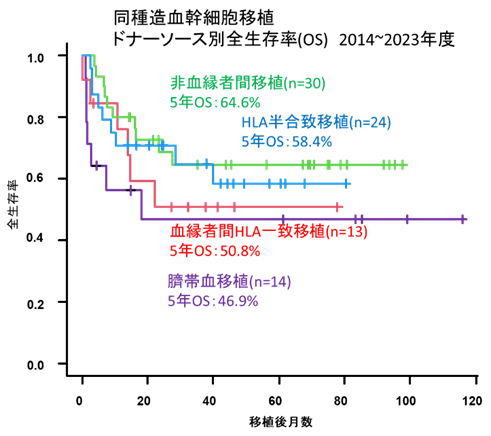
強度減弱前処置を用いた移植(RIST: いわゆるミニ移植)の導入により、おおよそ70歳までの高齢者患者さんや臓器障害を有する患者さんにも同種造血幹細胞移植が可能になっています。当科でも移植時70歳を超える患者さんの長期生存例を経験しています。また、移植適応患者さんに適切な時期に適切なドナーから同種造血幹細胞移植を実施することにより急性骨髄性白血病、急性リンパ性白血病の治療成績は確実に向上しています。当科も血縁骨髄・末梢血、非血縁骨髄・末梢血、さい帯血すべてのドナーソースからの移植が可能な体制を整え、急性白血病の治療成績向上を目指しています。またHLAが不一致(半合致)のドナーさんからの移植(ハプロ移植)も、移植後にシクロホスファミド(エンドキサン)を投与する方法(Post-CY法)により可能になり、当科も初期から臨床試験に参加して積極的に取り組んできました現在では一般的な移植の方法として受け入れられており、当科においては非寛解期の症例に対しても比較的良好な治療成績が得られています(図5)。
2.急性骨髄性白血病に対する新規薬剤の導入
近年急性白血病に対して薬剤が次々と導入されました。まず、予後不良とされてきたFLT3遺伝子変異を有する急性骨髄性白血病に対してFLT3阻害薬であるギルテリチニブ(ゾスパタ)やキザルチニブ(ヴァンフリタ)が使用可能となり、移植療法への橋渡し治療などに用いられています。また、強力な化学療法の適応とならない高齢の急性骨髄性白血病患者さんに対する脱メチル化剤アザシチジン(ビダーザ)とBCL2阻害薬ベネトクラックス(ベネクレクスタ)の併用療法の良好な成績が報告されています。当院も積極的に導入し良好な治療成績が得られています(図1, 2)。
3.急性リンパ性白血病に対する新規薬剤の導入
急性リンパ性白血病に対しても、イノツズマブ・オゾガマイシン(べスポンサ)や二重特異性T細胞誘導(BiTE)抗体ブリナツモマブ‘(ビーリンサイト)などの画期的な薬剤が本邦にも導入されました。当科においても既にこれらの薬剤を使用して白血病の治療成績の向上を図っています(図3)。
4.悪性リンパ腫治療の進歩
悪性リンパ腫においては、ポラツズマブ・ベドチン(ポライビー)やオビヌツズマブ(ガザイバ)などの新たな抗体医薬、ベンダムスチンなどの新規抗がん剤の導入、DA-EPOCH療法などの新しいレジメンの開発により治療成績が向上しています。特に、一番多い病型であるびまん性大細胞型B細胞リンパ腫の治療レジメンも長らく使用されてきたR-CHOP療法に代わりPola-R-CHP療法が採用されるようになり、これまで以上に治療成績の改善が得られることが期待されています。当科では、積極的に新規薬剤、新規治療レジメンを取り入れ、リンパ腫の治療成績のさらなる改善を目指しています(図4)。
5.多発性骨髄腫治療の進歩
多発性骨髄腫に化学療法には、複数のプロテアソーム阻害薬、サリドマイド、レナリドミド、ポマリドミドなどの免疫調整薬、タラツムマブ、イサツキマブやエロツズマブなどの抗体医薬といった新規薬剤が次々の導入されました。その結果、高齢者も含めて多発性骨髄腫患者さんの生存期間は明らかに延長しています。特にダラツムマブ(ダラキューロ)やイサツキシマブ(サークリサ)といった抗体医薬は初発および再発難治性多発性骨髄腫に高い有効性が確認されており、治癒困難とされていた本疾患を治癒させる可能性をも期待されています。ただし、稀に輸注関連反応(咳嗽、呼吸困難、発熱などが主な症状)の発生があり、肺疾患を有する患者さんや高齢の患者さんに使用する際は十分や予防策と注意深い観察が必要です。当科では有害事象の発生に十分気を付けながら積極的に新規薬剤を早期に導入し治療成績の向上を図っています。さらに、近年は骨髄腫にもCAR-T療法や二重特異性抗体医薬という細胞免疫療法が導入され注目されています。
6.慢性骨髄性白血病におけるTreatment free remission(無治療寛解維持)
慢性骨髄性白血病は従来造血幹細胞移植を実施しない限り治癒は望めないと考えられていました。しかし現在は慢性期であれば、チロシンキナーゼ阻害薬を内服することによりこの疾患によって生命にかかわる事象が発生することは稀であるとまでされています。さらには一定の比率の患者さんにおいては深い分子生物学的寛解を獲得できるようになり、その50%程度の患者さんは治療を中断しても再発しないTreatment free remission(無治療寛解維持)が得られることがわかってきました。当科においても条件を満たす患者さんには治療の中断を試みています。 また、新しく導入されたポナチニブ(アイクルシグ)という薬剤は、従来の薬剤が無効であったT315Iという遺伝子変異を有する症例にも有効であるとされており、慢性骨髄性白血病患者さんの治療成績のさらなる向上が期待されています。さらにこれまでの大成功を収めたチロシンキナーゼ阻害薬とは作用機序の異なるABLミリストイルポケット結合型阻害剤アシミニブ(セムブリックス)も承認され、従来のチロシンキナーゼ阻害薬に不耐容(副作用で継続できない)の患者さんなどに使用され、良好な治療効果が得られています。
7.骨髄異形成症候群に対するメチル化阻害薬
骨髄異形成症候群に対しては脱メチル化薬アザシチジン(ビダーザ)の導入により生存期間の延長が得られています。現在骨髄異形成症候群にもアザシチジンとベネトクラクス併用療法が有効か否か国内外で臨床試験が進行中です。
連携病院・開業医の先生方へ
迅速な患者受け入れ:血液疾患は急激に発症し、さらに病状が急速に変化することがしばしば見受けられます。そこでご紹介いただく患者さんをいつでも受け入れさせていただけるように体制を整備しています。夜間や休日でも救命救急センターで対応(オンコール制)させていただきます。
垣根の低い血液内科を目指して:血液疾患は発症頻度も低く、血液内科医以外の先生方にはとかく馴染みが薄く関わりにくいものと推察します。そこで些細なことでも結構ですのでいつでもご相談いただければと考えています。
なお、造血幹細胞移植について詳しいことがお知りになりたい先生方は、日本造血・免疫細胞療法移植学会のホームページが参考になります。
https://www.jshct.com/modules/region/index.php?content_id=1
日本造血・免疫細胞療法移植学会 開業医・地域の医療機関の先生方へ
治療実績
図1:急性骨髄性白血病 年齢別全生存率(2014~2023年度)
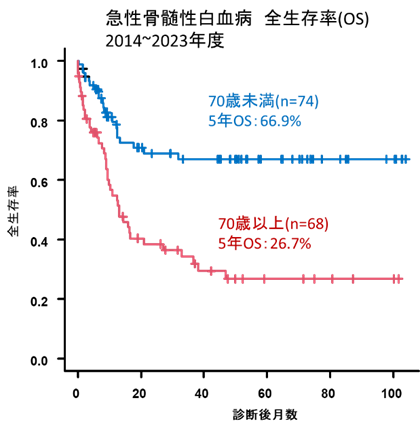
図2:急性骨髄性白血病に対するVEN/AZA療法 全生存率
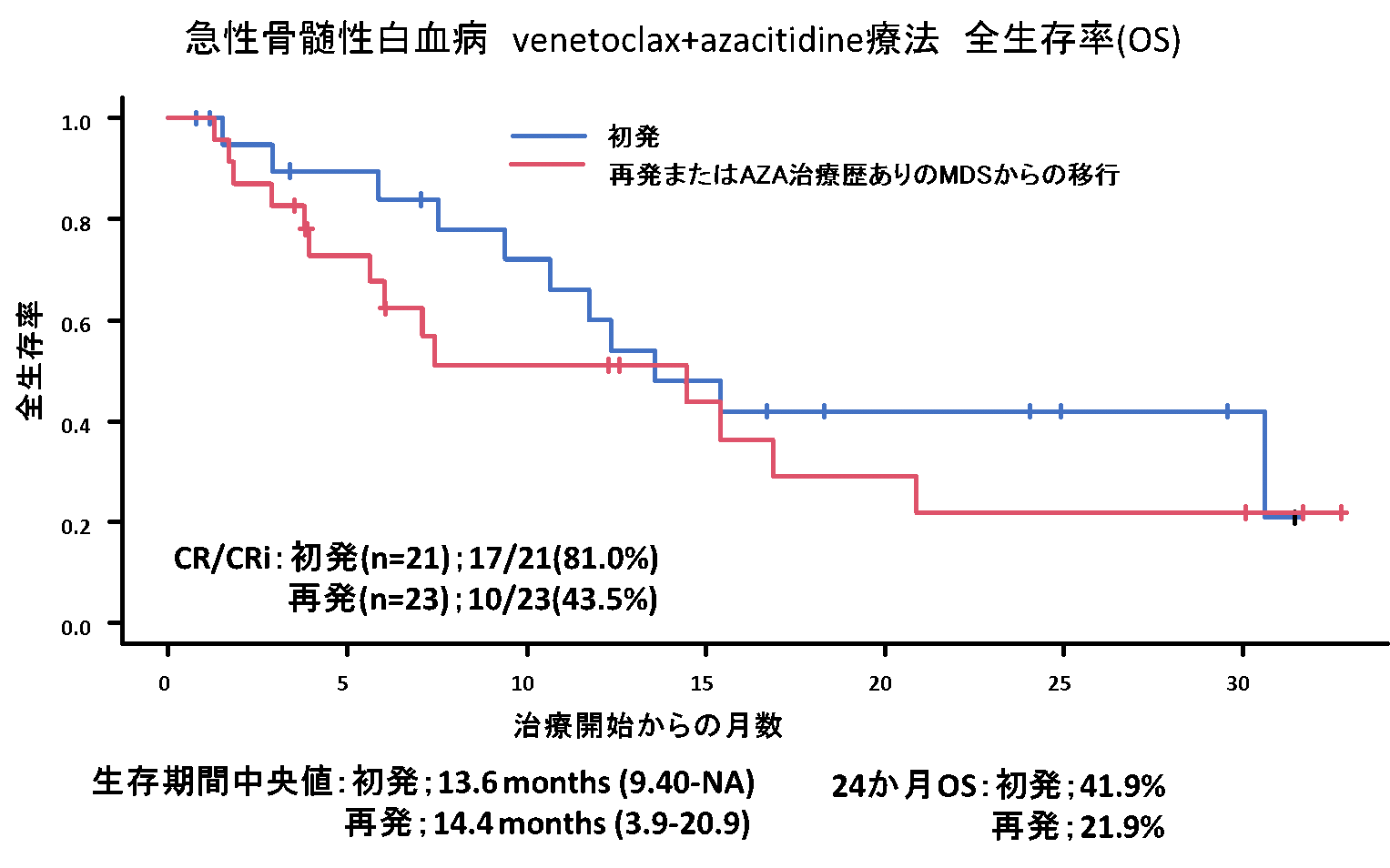
図3:急性リンパ性白血病 年齢別全生存率(2014~2023年度)
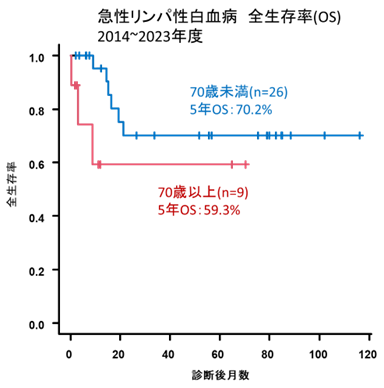
図4:悪性リンパ腫 組織型別全生存率(2014~2023年度)

図5:同種造血幹細胞移植 ドナーソース別全生存率(2014~2023年度)
スタッフ
| 職 名 | 名 前 | 卒業年度 | 専 門 | 資 格 |
|
院長 |
 魚嶋 伸彦 魚嶋 伸彦 |
S62 | 血液疾患 造血幹細胞移植 内科一般 |
日本内科学会 評議員・認定内科医・総合内科専門医・指導医 日本血液学会 評議員・血液専門医・血液指導医 日本造血・免疫細胞療法学会 評議員・認定医・広報委員 日本検査血液学会 評議員 日本自己血輸血・周術期輸血学会 日本輸血・細胞治療学会 学会認定・自己血輸血責任医師 近畿血液学会 評議員 近畿さい帯血バンク臨床評価委員 細胞治療認定管理師制度協議会 細胞治療認定管理師 日本骨髄バンク 調整医師 日本輸血・細胞治療学会 認定医 京都府立医科大学 臨床教授 京都府立医科大学 客員講師 |
| 血液内科部長 | 河田 英里 | H12 | 血液疾患 | 日本内科学会 認定内科医・総合内科専門医・指導医 日本血液学会 血液専門医・血液指導医 日本造血・免疫細胞療法学会 認定医 日本臨床腫瘍学会 がん薬物療法専門医・指導医 日本輸血・細胞治療学会 認定医 日本骨髄腫学会 代議員 京都府立医科大学 臨床教授 京都府立医科大学 客員講師 |
| 副部長 | 佐々木 奈々 | H15 | 血液疾患 腫瘍内科 |
日本内科学会 認定内科医・総合内科専門医・指導医 日本血液学会 血液専門医・血液指導医 日本臨床腫瘍学会 がん薬物療法専門医・指導医 日本がん治療認定医機構 がん治療認定医 日本輸血・細胞治療学会 認定医 ICD制度協議会 インフェクションコントロールドクター(ICD) 日本骨髄バンク 調整医師 |
| 医 長 | 山口 順子 | H24 | 血液疾患 造血幹細胞移植 |
日本内科学会 認定内科医・総合内科専門医 日本血液学会 血液専門医・血液指導医 日本造血・免疫細胞療法学会 認定医 日本骨髄バンク 調整医師 |
| 医 長 | 水原 健太郎 | H26 | 血液疾患 | 日本内科学会 認定内科医・総合内科専門医 日本血液学会 血液専門医・血液指導医 |
| 医 師 | 川住 憲史 | R4 | 血液疾患 | |
| 医 師 | 吉田 佳世 | 血液疾患 | ||
| 非常勤医師 | 江頭 文 | R2 | 血液疾患 |
外来当番表
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 | |
| AM |
魚嶋 |
佐々木 水原 担当医 移植後外来 ※担当看護師 |
江頭 | 河田 担当医 |
佐々木 |
| PM |
河田 |
佐々木 |
担当医 |
河田 |
佐々木 |
※火曜日も随時新患を受け付けます。









