脳卒中センターの特長
2018年10月の開設以来、24時間365日、いつでも脳卒中患者さんの急性期治療(⇒脳卒中の急性期治療)が速やかに開始できるよう、脳卒中診療経験を有する脳神経外科医または脳神経内科医が病院内に常駐しています(⇒スタッフ)。脳卒中センターは、医師のほか、看護師、リハビリテーション療法士、薬剤師、管理栄養士など多職種からなるチームで構成されています。救命救急センター内に設置されているため、血液検査や頭部CT・MRIなどの画像検査も24時間365日行うことができます(注1)。当院の脳卒中センターは、日本脳卒中学会により「一次脳卒中センター(PSC)コア(注2)」に認定されています。
SCU(脳卒中ケアユニット)
高度救命救急センター病棟内に6床の脳卒中治療専用病床(SCU)を設置しています。常時3床につき1名の専従看護師を配置し、充実した集中看護で患者さんとご家族を支えます。また、SCUでは専任療法士による早期リハビリテーション(入院後48時間以内)を受けることができます。
脳卒中の急性期治療
専門医による診断のもと、24時間365日、rt-PA静注療法やカテーテルを用いた機械的血栓回収療法を速やかに開始できます。また、必要に応じて高度な脳神経外科手術を行うことができます。
▼「rt-PA静注療法」
・rt-PA静注療法とは
脳梗塞の治療において重要なのは、脳細胞が死んでしまう前(脳梗塞が完成してしまう前)にできるだけ早く、詰まった血管を再開通させることです。rt-PA静注療法は、血栓を溶かす薬(rt-PA:アルテプラーゼとも呼ばれます)を1時間かけて点滴静注して、脳の血流を回復させる治療法です。2005年に国内で承認され、現在では急性期脳梗塞に対する標準的な治療として広く普及しています。日本の全国調査(2005〜2007年)では、rt-PAを使用した患者のうち33%が障害のない状態にまで回復し、死亡率は17%と報告されています。治療開始が早ければ早いほど、症状改善の可能性は高くなります。
・rt-PA静注療法の対象となる方
原則として、症状が出現してから4.5時間以内の場合に、rt-PA静注療法が可能です。ただし、CTやMRIですでに脳梗塞による変化が広範囲に現れている方、血圧や血糖のコントロールが困難な方などでは、副作用の危険が高くなるため、rt-PAを使用できない場合があります。また、発症時刻が不明の場合でも、MRIの結果により発症から4.5時間以内と推定されれば、治療が可能となる場合があります。
・治療にともなうリスク
rt-PAは血栓を溶かす作用があるため、最も注意すべき副作用は出血です。出血の程度は様々で、とくに「出血性脳梗塞などの頭蓋内出血」に注意が必要です。
脳の血管が閉塞すると、その先の血管は酸素不足の影響でもろくなります。rt-PAにより血栓が溶けて、詰まった血管が再開通すると、血流に耐えられずに血管が破れて出血を起こすことがあります(この出血は、治療を行わなくても自然に起こることがあります)。出血の程度は、画像上で初めて確認されるものから、症状が悪化するもの、生命に関わる重篤なものまで様々です。日本の全国調査では、「症状の悪化を伴う頭蓋内出血」は約4%と報告されています。
・当院での治療実績
2022〜2024年の3年間で、当院ではrt-PA静注療法単独(機械的血栓回収療法を併用しない)を71例に実施しました。そのうち、3か月後にmodified Rankin scale (mRS) 0〜2(=身の回りのことが自分でできる状態)にまで回復した方は、35例(49%)でした。また、3か月以内の死亡は2例(3%)でした。
参考文献
静注血栓溶解(rt-PA)療法適正治療指針 第三版 2019年3月
静注血栓溶解(rt-PA)療法適正治療指針 第三版 2023年9月追補
脳卒中治療ガイドライン2021 [改訂2025]
太い血管(主幹動脈)が閉塞したことによる発症早期の脳梗塞で、まだ助かる可能性がある脳の部分(ペナンブラと呼びます)が多く残っている場合に治療適応があります1,2。rt-PA静注療法と同じように、症状と時間経過、CTやMRIの結果をあわせて、適応を判断します。出血リスクの増加に注意が必要ですが、必要に応じてrt-PA静注療法を併用します。
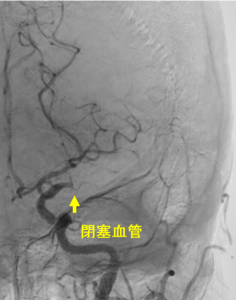
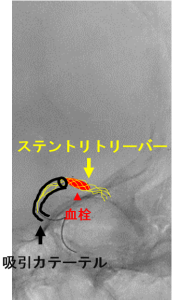
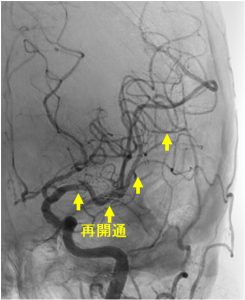
治療適応があると判断すれば、迅速にカテーテル室へ移ります。多くの場合、局所麻酔をした後、脚の付け根や腕の血管からカテーテルを挿入し、脳の動脈にカテーテルを進めます。閉塞している部分を確認し(写真左)、吸引カテーテルあるいはステントリトリーバーと呼ばれる器具を用いて血栓を回収します(写真中)。血栓が回収されると閉塞していた部分が再開通します(写真右)。手術時間は約1-2時間前後で、カテーテルが誘導しにくい場合や血栓が回収しにくい場合などは数時間かかることもあります。
良好な再開通(mTICI≧2b) 3は95.8%で達成しており(2024年の治療成績)、現在もより迅速かつ良好な再開通を目指し治療を行っています。直後から数日以内に症状が改善することもありますが、症状が残る場合はその後のリハビリテーションが必要です。
| 1. | 日本脳卒中学会.脳卒中治療ガイドライン2021(改定2025).2025年 |
| 2. | 日本脳卒中学会、日本脳神経外科学会、日本脳神経血管内治療学会.経皮経管的脳血栓回収用機器適正使用指針 第5版.2023年 |
| 3. | Recommendations on angiographic revascularization grading standards for acute ischemic stroke: a consensus statement. Stroke. 2013; 44: 2650-2653 |
脳卒中の中で、急性期に脳神経外科手術が必要なのは脳出血とくも膜下出血です。
脳出血では、まずは止血剤の投与と血圧の管理で血腫の増大を防ぎます。それでも血腫が増大したり、血腫が大きく中等度以上の意識障害を認めたりする場合に、手術が必要になることがあります。
手術は、血腫の大きさ、出血部位により、3種類の方法で行っています。
①穿頭血腫吸引術
頭蓋骨に穴をあけ(穿頭)、ナビゲーションシステム(写真)を用いて、術前に撮影されたCTの画像上に、挿入するチューブの先端の位置を表示し、チューブの挿入方向や深さを決定します。その後、チューブの位置をナビゲーションシステムで確認しながら、チューブ先端を血腫に到達させます。血腫に到達した後、注射器等でチューブから血腫を吸引します。
低侵襲で、ナビゲーションシステムを用いれば、血腫に正確に到達できますが、吸引できる血腫量がそれほど多くないので、深部の小出血に特に適しています。
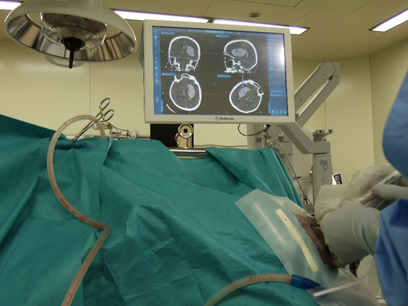
ナビゲーションシステムでチューブの侵入方向を決定している
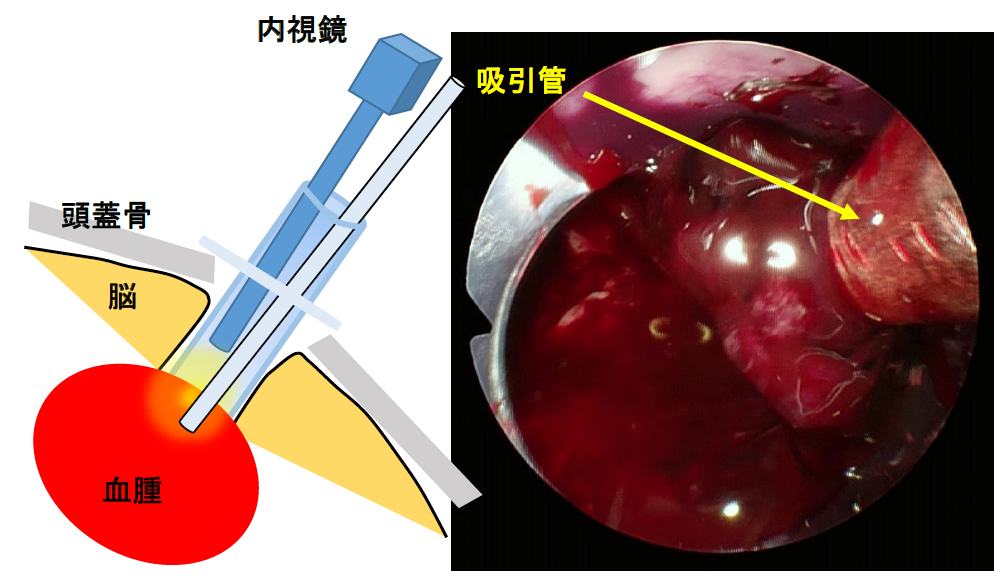
②内視鏡下血腫吸引術
穿頭または小開頭の後、細い透明の筒状のシースを血腫に挿入し、このシースから内視鏡で観察しながら血腫を吸引します。
血腫の大部分が吸引でき、同時に止血もできるので、穿頭血腫吸引術よりは侵襲が大きいですが、比較的大きな血腫には適しています。
③開頭血腫除去術
頭蓋骨の一部を切断、除去(開頭)し、脳の一部を切開し、脳内の血腫を、手術用顕微鏡を用い除去します。
最も確実に血腫は除去できますが、侵襲が大きいので、徐々に内視鏡下血腫吸引術で治療することが多くなっています。
次に、くも膜下出血ですが、原因の大部分が脳動脈瘤の破裂によるものです。そのため、手術の目的は、脳動脈瘤への血流を遮断し、再出血を予防することです。手術は、開頭クリッピング術とカテーテルを用いるコイル塞栓術があります。
①開頭クリッピング術
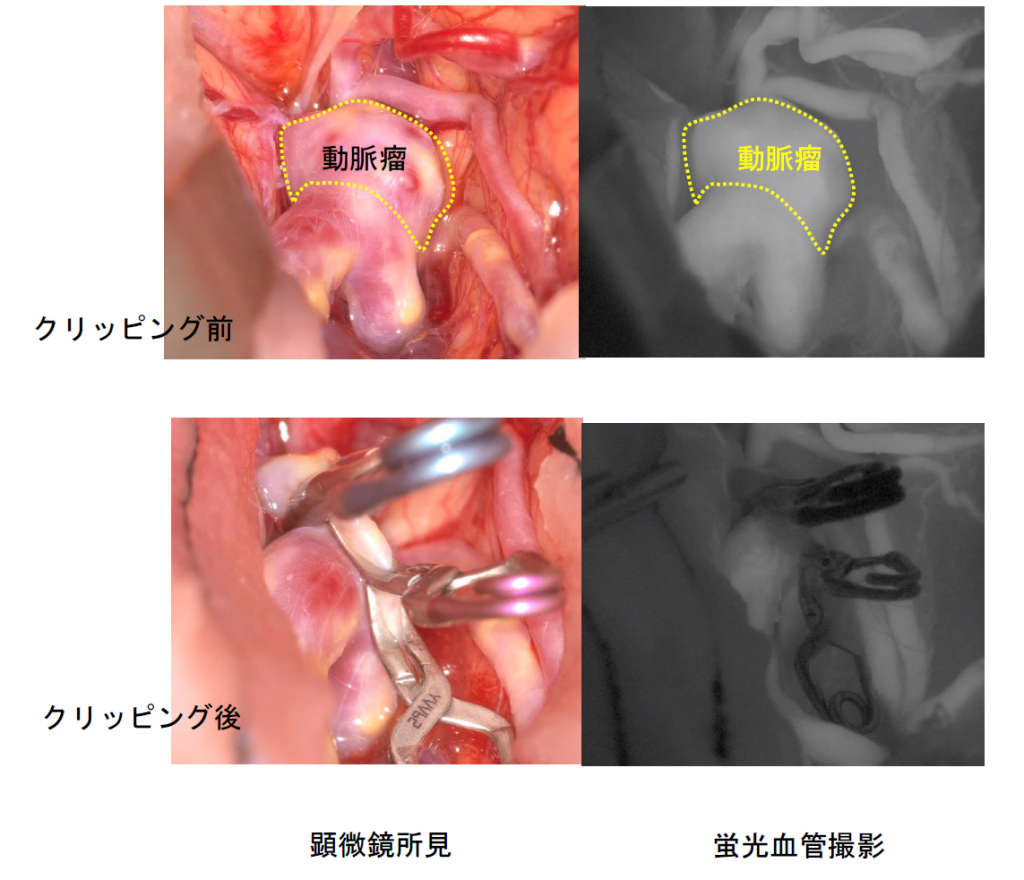
以前からの治療法で、頭蓋骨の一部を除去し、脳の隙間から脳動脈瘤に到達し、脳動脈瘤の頸部をクリップで挟みます。
クリッピング前後で、indocyanine green(ICG)を用いた蛍光血管造影を行い、動脈瘤内血流が入らないか、周囲の血管が閉塞していないか確認しています。クリッピング後は、動脈瘤内に血流が入らないので出血することはほとんどありません。
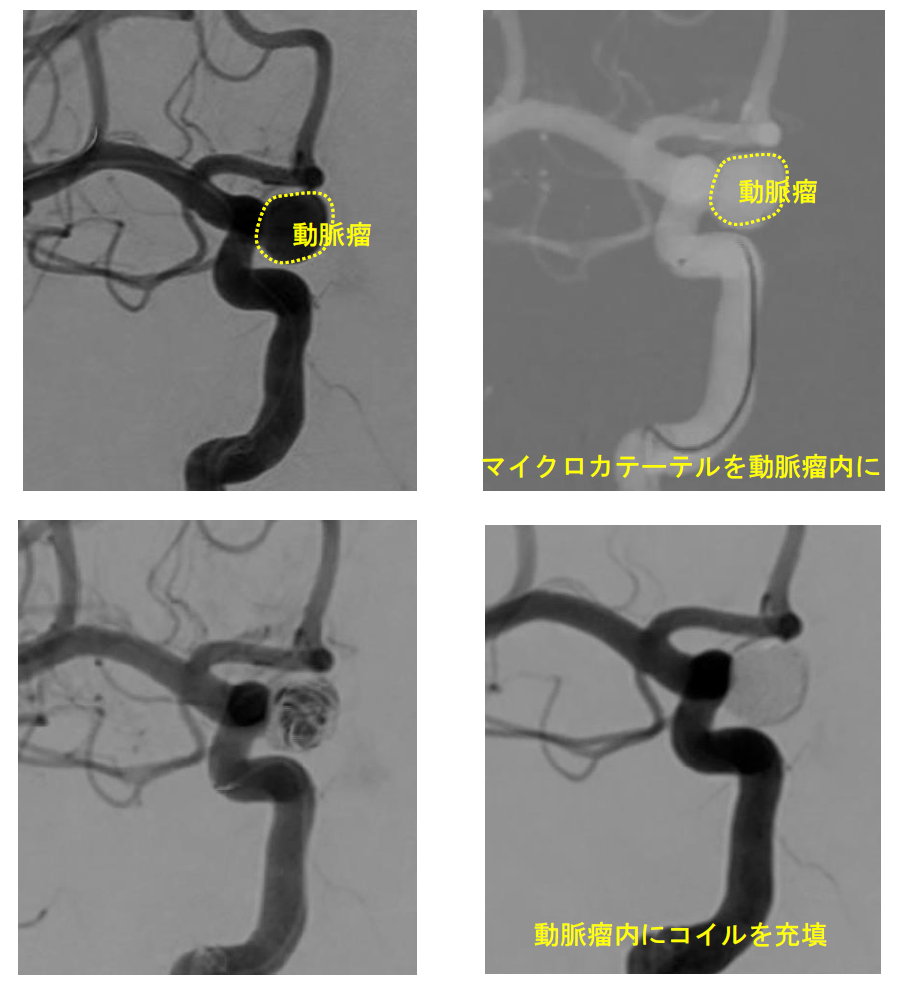
②コイル塞栓術
最近20年で急速に進歩した治療法です。主に足の付け根の血管から、カテーテルを挿入し、そのカテーテルを通して、徐々に細いカテーテルを進め、非常に細く柔らかなマイクロカテーテルを動脈瘤内に到達させます。その後、カテーテルの先端からプラチナ製のコイルを動脈瘤内に充填していきます。
出来るだけ多くのコイルを充填させることで、動脈瘤内に流入する血流を減少させますが、完全に隙間なく充填することはできませんので、自分の組織で内膜がつくられ、動脈瘤内に血流が入らなくなるまでに少し時間がかかります。
また、コイルが血流で変形し、隙間が広がることがあり、再手術が必要になることもありますが、低侵襲で手術後の回復がクリッピング術より良好なので、最近はコイルで治療することが増えてきました(2017年度治療実績)。
脳卒中相談窓口
当院に入院した脳卒中患者さんやそのご家族を支援するため、2022年4月に「脳卒中相談窓口」を設置しました。脳卒中に関する医療・介護・福祉に関する情報提供や支援を希望される方は、C棟北1階の地域医療連携・入退院支援課にある「脳卒中相談窓口」をご利用ください。
入院診療実績(2024年)
| 急性期脳卒中 | 509例 |
| 脳梗塞 | 367例 |
| 脳内出血 | 115例 |
| くも膜下出血 | 24例 |
| その他の脳卒中 | 3例 |
| 一過性脳虚血発作 | 15例 |
治療実績(2024年)
| rt-PA静注療法 | 39件 |
| 機械的血栓回収療法 | 49件 |
| 破裂脳動脈瘤に対する直達手術 | 1件 |
| 破裂脳動脈瘤に対するコイル塞栓術 | 14件 |
| 頚動脈内膜剥離術 | 11件 |
| 頚動脈ステント留置術 | 12件 |
| 開頭脳内血腫除去術 | 16件 |
| 内視鏡下脳内血腫除去術 | 14件 |
| バイパス手術 | 2件 |
| 脳梗塞に対する外減圧術 | 5件 |
スタッフ
センター長(兼 脳神経内科部長) 永金 義成
副センター長 大和田 敬、德田 直輝
脳神経外科常勤医師4名、脳神経内科常勤医師9名(うち脳卒中専門医8名、脳神経血管内治療学会専門医4名、脳神経血管内治療学会認定脳血栓回収実施医1名、脳神経外科専門医4名、脳神経内科専門医6名)
| (注1) | 夜間や休日の緊急検査は、医師が必要と判断した場合に行われます。 |
| (注2) | 24時間365日脳卒中患者を受け入れ、急性期脳卒中診療担当医師が速やかに診療(rt-PA静注療法や機械的血栓回収療法を含む)を開始できる施設 |










